肥満
肥満(ひまん、Obesity, Corpulence)とは、一般的に、正常な状態に比べて体重が多い状況、あるいは体脂肪が過剰に蓄積した状況。体重や体脂肪の増加に伴った症状の有無は問わない。体内に脂肪が過剰に蓄積しており[1]。「健康が脅かされるほどに太っている」状態を指す[2]。肥満はあらゆる病気の原因でもある。厚生労働省は肥満を「生活習慣病」の1つに含めている[3]。
| 肥満症 | |
|---|---|
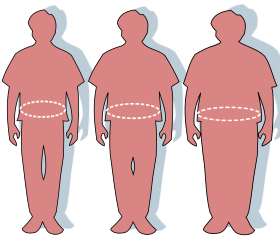 | |
| 腹囲の比較(通常:左、過体重:中央、肥満:右) | |
| 概要 | |
| 診療科 | 内分泌学 |
| 分類および外部参照情報 | |
| ICD-10 | E66 |
| ICD-9-CM | 278 |
| OMIM | 601665 |
| DiseasesDB | 9099 |
| MedlinePlus | 007297 |
| eMedicine | med/1653 |
ペットの肥満も参照。
分類 編集
人間の肥満体型は下記の2種類に分けられる
- リンゴ型:アンドロイド型脂肪分布、男性に多いビール腹・太鼓腹などと言われる腹部肥満が目立つ体型。別名、内臓脂肪型肥満
- 洋ナシ型:ガイノイド型脂肪分布、女性に多い腰や臀部回りに脂肪がつく体型。別名、皮下脂肪型肥満
肥満の診断 編集
標準体重よりも20%以上体重が超過した辺りからを「肥満」と呼んでいる。
体重による肥満の診断 編集
体重に基づく肥満診断として、BMI が頻繁に用いられている。BMIの数値が一定以上だと「肥満」と判定される。
その基準は様々な組織や団体が設けているが、主な基準は以下の通りである。
| 状態 | BMIの指標 | |
|---|---|---|
| 痩せすぎ(重度の痩せ) | 16.00未満 | 低体重(18.50未満) |
| 痩せ(中度の痩せ) | 16.00以上、17.00未満 | |
| 痩せぎみ(軽度の痩せ) | 17.00以上、18.50未満 | |
| 普通体重 | 18.50以上、25.00未満 | 標準 |
| 過体重(前肥満) | 25.00以上、30.00未満 | 太り気味(25.00以上) |
| 肥満(1度) | 30.00以上、35.00未満 | 肥満(30.00以上) |
| 肥満(2度) | 35.00以上、40.00未満 | |
| 肥満(3度) | 40.00以上 | |
| 状態 | BMIの指標 | |
|---|---|---|
| 低体重(痩せ) | 18.50未満 | 低体重 |
| 普通体重 | 18.50以上、25.00未満 | 標準 |
| 肥満(1度) | 25.00以上、30.00未満 | 肥満 |
| 肥満(2度) | 30.00以上、35.00未満 | |
| 肥満(3度) | 35.00以上、40.00未満 | 高度肥満 |
| 肥満(4度) | 40.00以上 | |
乳幼児では BMIはカウプ指数と呼ばれ、18.0 以上が肥満傾向とされる。学童では、ローレル指数 (= 10 × kg/m3) が 160以上で「肥満」と見なされる。これらは身長と体重から単純に計算された値であり(成人の正常体重では BMIは「22」とされている)、大体の目安にはなるが、これだけでは筋肉質なのか脂肪過多なのかが分からない。BMIは標準体型の人には当てはまるが、骨太の人、足長な人、骨細の人、筋肉の量が多い人には間違った判定が出る欠点がある。このため、肥満と診断する際は下のような定義と併用することがある。
体脂肪率による肥満の診断 編集
適正な体脂肪率は、男性では15%から19%、女性では20%から25%とされ、これを上回ると「肥満」と見なされる。正確な測定には困難を伴うため、その値の扱いを巡っての一定の見解は得られてはいない。筋肉質なのか脂肪過多なのかどうかを判断するには精密な機械を用いる必要があり、その際にはCTやMRIで体脂肪面積を測定し、体脂肪率を推定するのが最も正確と言われる。
診断 編集
通常は医師が腹囲を見て診断するが、その診断基準は統一されてはいない。2007年6月、アメリカ糖尿病協会・アメリカ栄養学会・北米肥満学会は共同声明を発表し、「現時点では、腹囲の基準値はすべて、科学的根拠が不十分であり、今後確立される科学的基準値は人種別、性別、年齢別、肥満度別の非常に複雑なものになるであろう」と指摘した。
- 交感神経活動の亢進
- 過剰に分泌されたレプチンが交感神経の活動を亢進させ、血管が収縮し、血圧が上昇する[6]。
- レニン-アンジオテンシン系の活性化
- アンジオテンシノーゲンは肝臓で産生されるが、肥大化脂肪細胞からも産生、分泌される。アンジオテンシノーゲンから生成されたアンジオテンシンⅡは、副腎皮質球状帯に作用してナトリウムの再吸収を促進するアルドステロンの分泌を促進し体内に水分を貯留する[7]。また、脳下垂体に作用し利尿を抑えるホルモンである抗利尿ホルモンであるバソプレッシン(ADH)の分泌を促進し同じく体内に水分を貯留する[8]。これらのことにより高血圧を招く。肥満患者において高血圧症が多いのはこのためである[9]。
また、肥満細胞の肥大化によるインスリン抵抗性の発現は高インスリン血症(Hyperinsulinemia)の原因となる。これは尿細管に直接作用してナトリウムの貯留につながり、水分の貯留により血圧が上昇する[10][11]。
肥満と疾患 編集
単純性肥満 編集
アレッサンドロ・デルボロ作(17世紀)
親のいずれか、もしくは両親とも肥満であることが多く、身長が暦年齢相当で、精神運動発達は正常、奇形は見られない。食生活が最も影響する。
肥満、疾患、合併症 編集
シンシナティ小児病院医療センター(Cincinnati Children's Hospital Medical Center)で行われた研究では、「肥満の女の子は思春期初来が早く、胸が大きくなり始める(乳房の発達が始まる)のが早い」という。これは男の子でも同様であり、「肥満の男児は第二次性徴が早く発現する」[12]。脂肪沈着は、皮下脂肪から内臓脂肪へ、さらには脂肪以外の臓器(異所性脂肪)へと進行し、それに伴って以下の合併症の頻度が大きくなる。
- 肝臓癌・・・多くの癌で死亡リスクが増大するが、相対危険度が最も高いのは肝臓癌であった[13]。膵癌、胃癌がこれに次ぐ[13]。
- 変形性関節症・・・体重が1kg増加するごとに、膝関節への負荷は3kgほど増加するとされる[14]。肥満は変形性膝関節症や変形性股関節症といった関節症のリスクも助長する。体重が5kg増えるごとに、変形性膝関節症のリスクは36%上昇するという[15]。
- 下肢静脈瘤[16]。
| 関連の強さ | リスクを下げるもの(部位) | リスクを上げるもの(部位) |
|---|---|---|
| 確実 | 身体活動(結腸) | 過体重と肥満(食道<腺がん>、結腸、直腸、乳房<閉経後>、子宮体部、腎臓)、(略) |
| 可能性大 | 身体活動(乳房)、(略) | (略) |
症候性肥満・二次性肥満 編集
肥満による代謝異常や内分泌疾患を「症候性肥満」「二次性肥満」と呼ぶ[19]。
- ナルコレプシーによる代謝異常[20][21]。
- 視床下部性肥満 : プラダー・ウィリー症候群 - フレーリッヒ症候群 - ローレンス・ムーン・ビードル症候群
- クッシング症候群・・・副腎皮質ステロイドの過剰による症状の一環として肥満になる
- 甲状腺機能低下症・・・甲状腺機能の低下によって脂肪分解が阻害される
- カルシウムの代謝に関連するホルモンであるPTHに対する細胞の反応異常を示す偽性副甲状腺機能低下症のIa、Ic型や偽性偽性副甲状腺機能低下症では、オルブライト遺伝性骨異栄養症(肥満、低身長、円形顔貌、中手骨・中足骨の短縮)を特徴とする肥満を示す
- 多嚢胞性卵巣症候群(PCOS)の女性は、男性化(多毛、にきび、低声音)と肥満を示す
- 薬物性肥満・・・薬物の副作用として肥満が起こる。副腎皮質ステロイド薬を初めとするものだが、インスリンやインスリンの作用を強める薬にも体重増加作用がある(ただし、著明な高血糖に対するインスリン投与は肥満症を理由にためらってはならない[22]:72)
- 内分泌性肥満・・・甲状腺機能低下症、クッシング症候群、性腺機能低下症、成人成長ホルモン分泌不全症、多嚢胞性卵巣症候群、インスリノーマ、ナルコレプシー
- 遺伝性肥満
- 視床下部性肥満
肥満による死亡率 編集
喫煙しないアメリカの白人男性(左)および白人女性(右)のBMIごとの10年後の相対的死亡リスク[23]。最も死亡リスクが低いのはBMI20-22前後である。
| ||
国立がん研究センターによる16万人の男性に対する平均11年間の追跡調査によれば、全死因でもっとも死亡率が少なかったのは、BMI値が25 - 26.9とされたグループであったという。このグループは「肥満」に該当する[24]。
アメリカ疾病管理予防センターが様々な人種の約288万人を対象に行った研究結果によれば、「BMI値が『18.5 - 25未満の標準体重グループ』と『25 - 30未満の過体重グループ』では、過体重グループの方が死亡リスクが6%も低い」という[25]。
脂肪細胞との関わり 編集
脂肪細胞の肥大化 編集
脂肪細胞は、細胞質内に脂肪滴を有する細胞のことである。前駆脂肪細胞が、脂肪細胞への脂肪酸輸送を促進する転写因子であるPPARγ等の因子によって刺激されて成熟脂肪細胞(正常脂肪細胞)となる。カイロミクロンやVLDLの中性脂肪をリポタンパクリパーゼによって分解し、脂肪酸を脂肪細胞へ運ぶことによって脂肪細胞が成熟する。また、グルコースが脂肪細胞へ取り込まれると脂肪酸が合成される。通常の脂肪細胞は、インスリン受容体を介さずにグルコースの取り込みを促進し、さらに、インスリン受容体の感受性を良くするアディポネクチンを分泌する。高カロリー摂取や運動不足などによって脂肪細胞は次第に肥大化していき、肥大化脂肪細胞となる。脂肪細胞の大きさが上限に達し、これ以上脂肪を溜め込めない状態になると、周囲の前駆脂肪細胞がPPARγなどによって刺激されて成熟脂肪細胞となり順次肥大化していく。また、脂肪細胞も細胞分裂し、脂肪細胞の数も増加する。この巨視的な状態が肥満である。
白色脂肪細胞はヒトにおいて250-300億個あり、直径は成熟脂肪細胞において70-90μmであり、肥大化脂肪細胞は130-140μmまで大きくなる[9]。
肥大化脂肪細胞の分泌 編集
脂肪細胞が肥大化すると、インスリン抵抗性を惹起する種々の物質(TNFα、脂肪酸、レジスチン)、肥満中枢を刺激して食欲を抑制するレプチン、インスリン受容体の感受性を良くするアディポネクチンの分泌低下、血液凝固を促進する物質(en:plasminogen activator を阻害して血液凝固の溶解を阻害する物質)、単球やリンパ球の遊走を引き起こす単球走化性タンパク質(monocyte chemoattractant protein)、昇圧作用を持つ生理活性物質アンジオテンシンIIの原料となるアンジオテンシノーゲンなどが分泌される[9]。
高血圧との関係 編集
脂肪細胞が肥大化すると、次のことが起こる。
- 交感神経活動の亢進
- レニン-アンジオテンシン系の活性化
また、肥満細胞の肥大化(=肥満)によるインスリン抵抗性の発現は高インスリン血症をきたす。高インスリン血症は、腎尿細管へ直接作用してナトリウム貯留を引き起こし、これが水分を貯留し結果として血糖値を下げる作用につながるが、水分の貯留により高血圧を発症させることとなる[28][29]。
インスリン抵抗性との関係 編集
脂肪細胞が肥大化すると、特に内臓に存在する脂肪細胞から遊離脂肪酸が遊離される。この脂肪酸の一部が骨格筋や肝細胞に運ばれ、骨格筋内へ運ばれた脂肪酸はタンパク質分子をリン酸化する酵素であるプロテインキナーゼCを活性化し、更にNF-κBに関連したIκBαのセリン残基をリン酸化する酵素複合体であるIκB kinase (IKK)が活性化されて、インスリン受容体基質であるIRS1タンパクのセリン残基をリン酸化する。この経路によってIRS1タンパクがリン酸化されると、正常なリン酸化過程が阻害され、結果的にIRS1以降のシグナルが伝達されず、インスリン依存のグルコーストランスポーターであるGLUT4を膜に移送できなくなる。GLUT4が機能しにくくなると、インスリンによりグルコースが細胞に取り込まれにくくなる。この状態がインスリン抵抗性となる[9]。
もう1つのメカニズムとして、脂肪細胞から単球走化性タンパク質であるMCP-1が遊離され、MCP-1は単球を引き寄せ、細胞外に出た単球は活性化されてマクロファージとなる。このマクロファージは脂肪細胞の周囲に集積し、ここから腫瘍壊死因子として知られるTNFαを分泌する。TNFαが受容体に結合するとセリン・スレオニンキナーゼであるJNK(c-Jun amino-terminal kinase)がインスリン受容体基質であるIRS1タンパクのセリン残基をリン酸化する。この経路でも上記メカニズムと同様にインスリン抵抗性となる。また、TNFαは、GLUT4の発現を抑制する作用もある。TNFαのこれらの作用は著明なインスリン抵抗性を示す[9]。
さらに加えて、脂肪細胞から分泌されるアディポネクチンは、TNFαや遊離脂肪酸と異なり、インスリン受容体の感受性を上げるが、脂肪細胞の肥大化によりアディポネクチンの分泌が低下し、結果としてインスリン抵抗性を示す[9]。
要因 編集
日本肥満学会による診療ガイドラインでは、次のものが肥満症の要因として挙げられている。
- 食生活:エネルギー摂取量の過多は体重増加をきたす。糖質摂取割合が大きいことは肥満と関連し、タンパク質摂取割合が小さいこともまた肥満と関連する。早食いはエネルギー摂取量とは独立して肥満と関連する[22]:33-34。
- 飲酒:多量飲酒はエネルギー過剰摂取を介して体重増加リスクとなる[22]:34。
- 身体活動:生活活動を含む日常の身体活動量の増加は肥満を抑制する。定期的な運動と食事介入の併用は肥満予防効果を高める[22]:34-35。
- 睡眠:短時間睡眠は体重増加と関連する[22]:35。
- 喫煙と禁煙:重度喫煙者は肥満度が大きい傾向にある。これまでの喫煙の本数と期間が大きいと禁煙後の体重増加が大きい[22]:35-36。
- 心理社会的・社会経済的要因:ストレスなどの真理特性や居住地域などの社会的特性も、食事や身体活動に影響することで肥満度と関連する[22]:36。
- 職業要因:労働時間の長さ、交代勤務の有無、職階は食習慣や身体活動に影響することで肥満度と関連する[22]:36-37。
- 胎児期および出生後の栄養状態:妊娠期の母体の過剰な体重増加、喫煙や、母乳栄養期間の短さなどが、出生時のその後の肥満リスクと関連することが報告されている。低出生体重とその後の肥満との関連を明確に示した報告はあまりない[22]:37。
専門機関による勧告 編集
肥満への対処として、食事と運動など生活習慣の改善を行う行動療法(食餌療法、運動療法)が有効である[22][30][31]。
既に肥満症となっている人の治療では食餌療法が基本であり[22]、肥満の予防には運動が有効である[22]と日本肥満学会は推奨する。
世界保健機関(WHO)は、肥満問題に対する戦略として以下を挙げている[32]。
食生活 編集
2003年、世界保健機関は、肥満について、「高カロリー食品、動物性脂肪、ファストフード、砂糖を含んだジュースの過剰摂取が原因である」と発表した[34]。
2014年、世界保健機関は、肥満と口腔の健康に関する体系的批評を元に[35]、砂糖の摂取量をこれまでの1日あたり10%以下を目標とすることに加え、5%以下ではさらなる利点があるという砂糖のガイドラインのドラフトを公開した[36]。具体的には、砂糖の摂取量は「1日にティースプーン6杯分以内(約25グラム)に抑えること」としている。
運動療法 編集
日本動脈硬化学会、日本高血圧学会、日本糖尿病学会、日本老年医学会は肥満の治療における運動療法として中強度の有酸素運動(ただし慣れるまでは強度を上げすぎないこと)を推奨する[22]。この他、レジスタンス運動も推奨されることがある[22][37][38]。
運動療法は食事療法と組み合せて行われる[38]。世界保健機関(WHO)は肥満の原因として、不健康な食生活に加え、身体運動の欠如 ("physical inactivity")を挙げる[39]。
治療法 編集
肥満の治療方法としては、食事療法と運動療法の2つであると言われる[40]。 短期的には減量できる[41]が、減量した体重を維持するのはなかなか難しく、運動と減食を続けるように、と要求されることが多い[42][43]。生活習慣の改善を伴った長期的な減量成功率は、「2 - 20%」とされている[44]。食生活の改善は、妊娠期における体重増加を食い止め、母子の健康を改善する[45]。
食事療法 編集
肥満症においては食事療法が基本であり、摂取エネルギー量を制限することが最も有効で確立された方法である。
日本肥満学会の診療ガイドラインでは、一般的にエネルギー算出栄養素の比率は炭水化物50~65%、タンパク質13~20%、脂肪20~30%とし、必須アミノ酸を含むタンパク質、ビタミン、ミネラルの十分な摂取を欠かさないようにするとしている。 BMI25以上の肥満症の改善においては1日あたりの摂取エネルギー量を25kcal/kg×目標体重kg以下に設定する。ただし、一律に目標体重に基づいた摂取エネルギー量の遵守を求めることが現実的でない場合もあり、対象者のエネルギー摂取状況や状況に合わせて個々に選択するものとしている[22]:53-56。
総エネルギー摂取量が同じであれば、炭水化物(アルコール含む)・タンパク質・脂質それぞれの摂取量を変えても減量効果は有意に異なるものではないというメタ・アナリシスが多い。つまり、例えば炭水化物の摂取を削減したとしても、同量のエネルギーをタンパク質および脂質から摂取した場合は減量効果は期待できない[46]:155。
運動療法 編集
運動は肥満症に関連する死亡リスクや心血管疾患発症・重症化リスクを低減させる。また、肥満の予防に有用であり、減量体重の維持にも有用である。一方で、肥満症の者に実施可能な運動量では減量については効果が期待できない。 運動量がガイドライン推奨レベルに達していなくても心血管疾患発症・重症化リスクを低減させるため、減量効果がなかったとしても少しでも身体活動・運動量を増やすことが推奨されている[22]:58-63。
手術 編集
歩行や呼吸が困難になるほどの重篤な肥満は「病的肥満」と呼ばれ、手術を要する場合もある[47]。
- 胃縮小術
- 開腹手術として、肥満に対する最初にして唯一の保険収載の外科手術治療
- 腹腔鏡下スリーブ状胃切除手術(袖状胃切除術とも。Laparoscopic sleeve gastrectomy:LSG)
- 胃の大彎側を腹腔鏡下に切除する治療法。前述の胃縮小術と近いが開腹手術ではなく腹腔鏡下手術である。日本でもBMI数値が35以上の場合、保険が適応される(K656-2 腹腔鏡下胃縮小術(スリーブ状切除によるもの、36,410点)
- 腹腔鏡下調節性胃バンディング手術(Laparoscopic adjustable gastric banding:LAGB)
- 胃の上部にバンドを巻いて調節ポートを皮下に埋め込む手術。調節ポートでバンドの収縮具合を調整する。保険は適応されない
- 腹腔鏡下Roux-en-Y胃バイパス手術(Laparoscopic Roux-en-Y gastric banding:LRYGB)
- 小腸バイパス術(Jejunoileal bypass:JIB)や胆膵バイパス術(Biliopancreatic diversion:BPD)の応用として開発された。保険は適応されない
- 内視鏡的胃内バルーン留置術(endoscopic intragastric balloon:IGB)
- 1982年にNieben OGとHarboe Hによって考案され、胃内に生理食塩水を注入したバルーンを留置(Bioenteric Intragastric Balloon:BIB®)する。バルーンが劣化を見せたら、6ヵ月ごとに交換する必要がある。これも保険は適応されない
- AspireAssistシステム[48]
- 胃瘻を増設し、専用の減量装置を用いる。アメリカ食品医薬品局が2016年に承認した。食事から約20分後に、体外の装置を胃瘻ポートに取り付けられ、胃内内容物のおよそ30%が排出・廃棄される[49]
薬物治療 編集
- マジンドール(商品名:サノレックス)
- セマグルチド(商品名:オゼンピック、リベルサス、ウゴービ[50])
- リラグルチド(商品名:ビクトーザ)[51]
- ゼニカル(脂肪吸収阻害剤 orlistat; 日本未発売)
- 防風通聖散(ボウフウツウショウサン) 漢方薬:麻黄、甘草、荊芥、連翹、ほか合計18種類の生薬より構成される[52]。耐糖能異常[53]を有する肥満者に有効[54]
- 大柴胡湯(ダイシサイコトウ) 漢方薬:柴胡、半夏、黄芩、芍薬、大棗、枳実、生姜、大黄より構成され、胃炎、常習便秘、高血圧や肥満に伴う肩こり・頭痛・便秘、神経症、肥満症に有効[55]
- 防已黄耆湯(ボウイオウギトウ) 漢方薬:黄耆、防已、蒼朮、大棗、甘草、生姜より構成され、肥満に伴う関節の腫れや痛み、むくみ、多汗症、肥満症に有効[56]
肥満の国際的状況 編集
|
5%未満
5%から10%
10%から15%
|
15%から20%
20%から25%
25%から30%
|
30%から35%
35%から40%
40%から45%
|
45%から50%
50%から55%
55%を超える
|
|
データなし
1,600未満
1,600から1,800
1,800から2,000
2,000から2,200
2,200から2,400
2,400から2,600
|
2,600から2,800
2,800から3,000
3,000から3,200
3,200から3,400
3,400から3,600
3,600を超える
|
世界的には、男性の24%と女性の27%が肥満であるという[59]。一般的に、アジア諸国に比べてアメリカ合衆国および欧州各国のほうが肥満の人々の割合が高いとされる[60]。
2021年6月、世界保健機関は以下のように発表した[61]。
- 世界において、1975年以降、肥満は約3倍に増加している
- 2016年、18歳以上の成人19億人以上は太り過ぎであり、そのうちの6億5千万人以上が肥満であった
- 2020年、5歳未満の子ども3900万人が、過体重もしくは肥満であった
アメリカ合衆国 編集
アメリカ合衆国では、BMIが「30」以上で「肥満」と見なされている。2002年に取られたデータによれば、BMIが25以上の国民は65.7%で、BMIが30以上の子供は16%以上に達するという。同国では、ジャンクフードの販売について、子供の健康や食の嗜好を守るために自主規制する方向に向かっている。公的な医療保険制度が整っていないことも手伝い、経済上の理由による医療保険未加入者が約4700万人いると言われており、低所得者層ほど栄養価の高いものは食べられず、肥満や病気を患いやすくなっている。アメリカ国民の30%以上は肥満であり、単純性肥満は全肥満のうちの約90%を占めるとされる。
アメリカ医学研究所(のちの『全米医学アカデミー』, National Academy of Medicine)は、「カロリーが高く、栄養価に乏しい食品のコマーシャルが子供の肥満に関わっている」としており、自主規制ないし政府の介入を求めた[62]。
シカゴ大学(The University of Chicago)は、「18歳未満をターゲットにした食べ物のコマーシャルに使われている商品の90%以上が栄養価に乏しいものばかりであり、食の嗜好に影響を与える」と報告した[63]。
公立学校において、肥満対策として「糖分の多い飲料や脂肪を除去していない牛乳の販売はしないように」との合意ができた。この合意は「任意」であるという[64]。
マクドナルドやペプシコは、「12歳以下の子供にはジャンクフードの広告を見せない」との合意に至った[65]。
メキシコ 編集
1980年の時点ではメキシコの肥満率は7%であったが、2016年には20.3%に上昇した。同国では、年間80,000人が糖尿病で命を落としている。北米自由貿易協定が締結されたのち、アメリカのファーストフードレストランやコンビニが増えた。「メキシコ人の多くがソフトドリンクや加工食品を利用しやすくなった」「自由貿易協定に基づき、アメリカの企業による投資がメキシコ人の食生活の変化と肥満の増加を加速させた」と結論付けている学者もいる[66]。
東ヨーロッパ 編集
ルーマニアの研究機関によれば、ルーマニア国民の4人に1人が肥満であり、子供の肥満の場合、冷戦時代の2倍以上の8%に達するという。肥満の一歩手前の「太り気味」も含めると、5人に1人が生活習慣病のリスクを抱えているという。また、「所得の低い家庭ほど、ファストフードに頼る傾向がある」とされる。2010年1月、同国は「ジャンクフード税」の導入を発表した。ブルガリアでは、政府の方針に基づき、全国の学校の食堂や売店からスナック菓子や清涼飲料水を撤去した[67]。
クウェート 編集
2010年の時点で、国民の74%が「太りすぎ」であり、国民の14%は糖尿病を患っており、その数は増加しつつあるという。8歳の子供が糖尿病にかかる事例も起こっている。政府は健康的な食品の販売や運動の奨励を行うことで対策に乗り出しているという[68]。
中国 編集
2010年の時点での中国の肥満人口は3億2500万人であったが、2030年には倍増して6億5000万人に達する見通しだという[69]。
日本 編集
日本における肥満率は先進国最小の低さであり、BMI指数は男女とも「普通体重」階級内に収まる[70]。男子のほうが肥満傾向にある[70]。
日本における肥満(BMI30以上)の頻度は3%とされている[71]が、成人や小児を問わず、肥満は増加しているという。10歳から12歳では、男子の10%、女子の8 - 9%が肥満であり、その9割以上が単純性肥満であるという。健康増進法が制定されたことに伴い、肥満者には特定健診・特定保健指導が推進されている。
太平洋の島嶼国家 編集
18歳人口のうち、肥満とされる人の比率を示す肥満率の国際比較では、南太平洋に点在する島嶼国家が上位を占める。世界保健機関が肥満率を集計した2014年のデータによれば、トップのクック諸島は50%を超え、上位10カ国に入るパラオ、ナウル、サモア、トンガ、ニウエ、マーシャル諸島、キリバス、ツバルは40%台であり、成人の半数近くが「肥満」と見なされている[72]。
トンガの首相、アキリスィ・ポヒヴァ(Akilisi Pōhiva)は、近隣島嶼国家の首脳に対し、1年間の「ダイエット競争」を呼び掛けた[73]。
その他の国々 編集
ブラジルにおける女性の肥満率は、1975年には24%だったのが、2003年には38%に上昇した。バングラデシュにおいては、1996年では3%だったのが、2007年には12%に上昇した。ケニアにおいては、1993年には15%だったのが、2003年には26%に上昇した[74]。
出典 編集
- ^ “"obesity"”. Merriam Webster. 2023年10月24日閲覧。
- ^ “"obesity"”. Cambridge University Press. 2023年10月24日閲覧。
- ^ “生活習慣に着目した疾病対策の基本的方向性について(意見具申)”. 厚生省保健医療局疾病対策課 (1996年12月18日). 2021年4月19日時点のオリジナルよりアーカイブ。2022年11月10日閲覧。
- ^ “BMI classification”. WHO (2009年). 2009年9月5日時点のオリジナルよりアーカイブ。2022年11月10日閲覧。
- ^ “Body Mass Index”. www.coreprinciples.com.au. 2020年3月20日閲覧。
- ^ a b 小川佳宏、阿部恵、中尾一和、レプチンと心血管病変 『日本内科学会雑誌』 2001年 90巻 4号 p.705-710, doi:10.2169/naika.90.705
- ^ 塩分摂取による高血圧発症にエピジェネティクスが関与することを解明 東京大学医学部附属病院 2011年04月18日
- ^ 利尿を抑えるホルモン"バソプレシン"の脳の中の新たな作用を発見
- ^ a b c d e f g 脂肪細胞とインスリン抵抗性
- ^ 糖尿病の基礎知識
- ^ 猿田享男、インスリン抵抗性症候群 『日本内科学会雑誌』 1996年 85巻 2号 p.285-291, doi:10.2169/naika.85.285
- ^ 守山正樹、柏崎浩、鈴木継美、日本における初潮年齢の推移 『民族衛生』 1980年 46巻 1号 p.22-32, doi:10.3861/jshhe.46.22
- ^ a b Calle EE, et al. N Engl J Med 2003; 348: 1625-1638.
- ^ Messier, Stephen P.; Gutekunst, David J.; Davis, Cralen; DeVita, Paul (2005-7). “Weight loss reduces knee-joint loads in overweight and obese older adults with knee osteoarthritis”. Arthritis and Rheumatism 52 (7): 2026-2032. doi:10.1002/art.21139. ISSN 0004-3591. PMID 15986358.
- ^ Lementowski, Peter W.; Zelicof, Stephen B. (2008-3). “Obesity and osteoarthritis”. American Journal of Orthopedics (Belle Mead, N.J.) 37 (3): 148-151. ISSN 1934-3418. PMID 18438470.
- ^ 下肢静脈瘤
- ^ 国立がんセンターがん対策情報センター (2009年2月25日). “日本人のためのがん予防法:現状において推奨できる科学的根拠に基づくがん予防法”. 2009年12月1日閲覧。
- ^ WHO technical report series 916. Diet, nutrition and the prevention of chronic diseases, 2003 & IARC monograph on the Evaluation of Carcinogenic Risks to Humans, Volume83, Tobacco Smoke and Involuntary Smoking, 2004
- ^ 益崎裕章,島袋充生、「肥満症とメタボリックシンドローム:最近の知見と展望」『日本内科学会雑誌』 2017年 106巻 3号 p.477-483, doi:10.2169/naika.106.477
- ^ 近藤英明, 神林崇, 清水徹男、「オレキシン神経系とナルコレプシー」『日本内科学会雑誌』 2006年 95巻 4号 p.748-755, doi:10.2169/naika.95.748
- ^ 本多真、「中枢性過眠症」『内科』2013年 111巻 2号 p.259-263、南江堂
- ^ a b c d e f g h i j k l m n o p q 肥満症診療ガイドライン2022 5章 肥満症の治療と管理 - 日本肥満学会肥満症診療ガイドライン2022
- ^ Berrington de Gonzalez A (December 2010). “Body-Mass Index and Mortality among 1.46 Million White Adults”. N. Engl. J. Med. 363 (23): 2211-9. doi:10.1056/NEJMoa1000367. PMC 3066051. PMID 21121834.
- ^ 肥満指数(BMI)と死亡リスク 現在までの成果 科学的根拠に基づくがんリスク評価とがん予防ガイドライン提言に関する研究 国立がん研究センター 社会と健康研究センター
- ^ 「デブ=不健康」は大まちがい。身長170cmの理想体重は意外と重い 2019年04月26日 日刊SPA!
- ^ 塩分摂取による高血圧発症にエピジェネティクスが関与することを解明 東京大学医学部附属病院 2011年04月18日
- ^ 利尿を抑えるホルモン"バソプレシン"の脳の中の新たな作用を発見
- ^ 糖尿病の基礎知識
- ^ 猿田享男、インスリン抵抗性症候群 『日本内科学会雑誌』 1996年 85巻 2号 p.285-291, doi:10.2169/naika.85.285
- ^ https://www.ajmc.com/view/review-of-current-guidelines-for-the-treatment-of-obesity
- ^ [1]
- ^ 村上直久『世界は食の安全を守れるか―食品パニックと危機管理』(平凡社新書)151頁。ISBN 978-4582852370。
- ^ “Obesity and overweight”. The World Health Organization (2004年). 2004年6月4日時点のオリジナルよりアーカイブ。2023年10月20日閲覧。
- ^ 御堂直樹、日本に肥満者が少ないのは加糖飲料の摂取量が少ないためか? 『日本調理科学会誌』 Vol.44 (2011) No.1 p.79-84, doi:10.11402/cookeryscience.44.79
- ^ Moynihan, P. J.; Kelly, S. A. M. (2013). “Effect on Caries of Restricting Sugars Intake: Systematic Review to Inform WHO Guidelines”. Journal of Dental Research 93 (1): 8-18. doi:10.1177/0022034513508954. ISSN 0022-0345.
- ^ WHO opens public consultation on draft sugars guideline (世界保健機関)
- ^ https://www.tyojyu.or.jp/net/kenkou-tyoju/shippei-undou/undou-himan.html
- ^ a b “肥満の運動療法とは”. 公益財団法人 長寿科学振興財団. 2023年10月24日閲覧。
- ^ “Obesity and overweight”. World Health Organization (WHO) (2021年6月9日). 2023年10月24日閲覧。
- ^ Lau DC, Douketis JD, Morrison KM, Hramiak IM, Sharma AM, Ur E (April 2007). “2006 Canadian clinical practice guidelines on the management and prevention of obesity in adults and children summary”. CMAJ 176 (8): S1-13. doi:10.1503/cmaj.061409. PMC 1839777. PMID 17420481.
- ^ Strychar I (January 2006). “Diet in the management of weight loss”. CMAJ 174 (1): 56-63. doi:10.1503/cmaj.045037. PMC 1319349. PMID 16389240.
- ^ Shick SM, Wing RR, Klem ML, McGuire MT, Hill JO, Seagle H (April 1998). “Persons successful at long-term weight loss and maintenance continue to consume a low-energy, low-fat diet”. J Am Diet Assoc 98 (4): 408-13. doi:10.1016/S0002-8223(98)00093-5. PMID 9550162.
- ^ Tate DF, Jeffery RW, Sherwood NE, Wing RR (1 April 2007). “Long-term weight losses associated with prescription of higher physical activity goals. Are higher levels of physical activity protective against weight regain?”. Am. J. Clin. Nutr. 85 (4): 954-9. PMID 17413092.
- ^ Wing, Rena R; Phelan, Suzanne (1 July 2005). “Science-Based Solutions to Obesity: What are the Roles of Academia, Government, Industry, and Health Care? Proceedings of a symposium, Boston, Massachusetts, USA, 10-11 March 2004 and Anaheim, California, USA, 2 October 2004”. Am. J. Clin. Nutr. 82 (1 Suppl): 207S-273S. PMID 16002825.
- ^ Thangaratinam, S; Rogozinska, E; Jolly, K; Glinkowski, S; Roseboom, T; Tomlinson, JW; Kunz, R; Mol, BW; Coomarasamy, A; Khan, KS (2012 May 16). “Effects of interventions in pregnancy on maternal weight and obstetric outcomes: meta-analysis of randomised evidence”. BMJ (Clinical research ed.) 344: e2088. doi:10.1136/bmj.e2088. PMC 3355191. PMID 22596383.
- ^ 厚生労働省「日本人の食事摂取基準」策定検討会『日本人の食事摂取基準(2020年版)』(レポート)2019年12月1日。
- ^ Colquitt, JL; Picot, J; Loveman, E; Clegg, AJ (2009 Apr 15). “Surgery for obesity.”. Cochrane database of systematic reviews (Online) (2): CD003641. PMID 19370590.
- ^ FDA approves AspireAssist obesity device
- ^ Thompson CC et al. Percutaneous gastrostomy device for the treatment of class II and class III obesity: Results of a randomized controlled trial. Am J Gastroenterol 2017 Mar; 112:447., doi:10.1038/ajg.2016.500
- ^ “肥満症に30年ぶり新薬、ウゴービを保険適用へ…ダイエット目的の使用に懸念も”. 読売新聞. 2023年11月16日閲覧。
- ^ Lancet. 2009 Nov 7;374(9701):1606-16.
- ^ {{{1}}} (PDF) 医薬品インタビューフォーム 2014年11月(改訂第6版) 日本標準商品分類番号875200
- ^ 動脈硬化の病気を防ぐガイドブック 糖尿病・耐糖能異常 日本動脈硬化学会
- ^ 耐糖能異常を有する日本人肥満女性での防風通聖散の有効性と安全性 漢方治療エビデンスレポート日本東洋医学会 EBM委員会エビデンスレポート
- ^ “ツムラ漢方大柴胡湯エキス顆粒(ダイサイコトウ) : 一般用漢方製剤・一般用医薬品 | 製品情報 | ツムラ”. www.tsumura.co.jp. 2018年12月7日閲覧。
- ^ “ツムラ漢方防已黄耆湯エキス顆粒(ボウイオウギトウ) : 一般用漢方製剤・一般用医薬品 | 製品情報 | ツムラ”. www.tsumura.co.jp. 2018年12月7日閲覧。
- ^ “Global Prevalence of Adult Obesity” (PDF). en:International Obesity Taskforce. 2008年1月29日閲覧。
- ^ a b “EarthTrends: Nutrition: Calorie supply per capita”. World Resources Institute. 2009年10月18日閲覧。
- ^ 5大陸・63ヵ国が参加した「国際腹部肥満測定デー (IDEAO)」のデータ解析の結果
- ^ INSERM Beverley Balkau
- ^ “Obesity and overweight”. WHO (2021年6月9日). 2023年2月26日閲覧。
- ^ “Food Marketing to Children and Youth: Threat or Opportunity?”. Institute of Medicine (2005年12月6日). 2006年1月14日時点のオリジナルよりアーカイブ。2022年11月10日閲覧。
- ^ “米国の子どもたちの肥満は、「健康に悪い食品のCM」にさらされているから?”. AFPBB News (2007年9月8日). 2012年7月29日時点のオリジナルよりアーカイブ。2022年11月10日閲覧。
- ^ MARIAN BURROS, MELANIE WARNER (2006年5月4日). “Bottlers Agree to a School Ban on Sweet Drinks”. The New York Times. 2012年9月7日時点のオリジナルよりアーカイブ。2022年11月10日閲覧。
- ^ BROOKS BARNES (2007年7月18日). “Limiting Ads of Junk Food to Children”. The New York Times. 2012年5月27日時点のオリジナルよりアーカイブ。2022年11月10日閲覧。
- ^ Andrew Jacobs, Matt Richtel (2017年12月11日). “A Nasty, Nafta-Related Surprise: Mexico's Soaring Obesity”. The New York Times. 2017年12月11日時点のオリジナルよりアーカイブ。2020年9月11日閲覧。
- ^ 玉川透 (2010年3月16日). “東欧で肥満児急増 体操教室流行・ジャンクフード税導入”. 朝日新聞. 2010年3月22日時点のオリジナルよりアーカイブ。2022年11月11日閲覧。
- ^ “世界有数の肥満国クウェート、ファストフード人気も一因に”. CNN (2010年5月7日). 2010年5月11日時点のオリジナルよりアーカイブ。2022年11月11日閲覧。
- ^ 如月隼人 (2010年5月1日). “中国の肥満人口は3億人超、2030年には6.5億人に”. サーチナ. 2010年12月5日時点のオリジナルよりアーカイブ。2022年11月11日閲覧。
- ^ a b 平成26年 国民健康・栄養調査報告 (Report). 厚生労働省. 9 December 2015.
- ^ WHO monitoring of trends and determinants in cardiovasculsr diseases「日本人の BMI に関する研究」班の報告
- ^ “(世界発2018)トンガ、肥満に悩む 25歳以上の67% ウエスト平均100センチ超”. 朝日新聞(有料記事) (2018年2月12日). 2018年8月24日時点のオリジナルよりアーカイブ。2022年11月12日閲覧。
- ^ “トンガ首相、太平洋諸国首脳にダイエット競争呼び掛け”. AFP (2018年8月15日). 2018年8月16日時点のオリジナルよりアーカイブ。2022年11月10日閲覧。
- ^ ルース・ドフリース『食糧と人類:飢餓を克服した大増産の文明史』小川敏子訳 日本経済新聞出版社 2016年、ISBN 9784532169817 pp.247-253.
関連項目 編集
| 分類 | |
|---|---|
| 外部リソース(外部リンクは英語) |